A fertilização depende do sucesso de uma série complexa de mecanismos (vide fisiologia reprodutiva).
Entretanto, as falhas na fertilização podem ou não ser decorrentes de uma interação inadequada entre o oócito e o espermatozoide. Atualmente, estima-se cerca de 20% dos casais com idade reprodutiva apresentam problemas de infertilidade, após 1 ano sem conseguir conceber.
As causas da infertilidade podem ser de origem feminina (30%), masculina (30%), de uma combinação de ambos os parceiros (30%) e esterilidade sem causa aparente – ESCA (10%).
A Organização Mundial de Saúde (OMS) estima que cerca de 60-80 milhões de casais no mundo são inférteis, logo engravidar não é tão fácil, mesmo para pessoas que não tenham problemas de fertilidade.
Infertilidade Primária e Secundária: Qual a diferença?
A infertilidade primária é considerada quando uma mulher nunca engravidou, após pelo menos 1 ano mantendo relações sexuais regulares sem uso qualquer tipo de método contraceptivo.
A infertilidade secundária é definida quando uma mulher com história de gravidez comprovada (nascido vivo, ectópica ou perda gestacional), ainda assim é incapaz de conceber depois de 1 ano de relações sexuais sem proteção. Este tipo de infertilidade é mais comum do que se imagina, envolvendo cerca de 60% dos casais que já têm um filho.
As causas da infertilidade secundária são muito parecidas com as da infertilidade primária. No caso da mulher, desordem ovulatória, menopausa precoce, inflamação ou infecção, tubas uterinas obstruídas, pólipos, fibroses e endometriose. No caso do homem, as causas podem ser a baixa contagem e pouca motilidade espermática. Vale lembrar fatores externos também podem interferir na infertilidade secundária assim como na primária, a saber, fumo, obesidade, uso abusivo de álcool, drogas, ou infecções sexualmente transmissíveis.
Causas da infertilidade feminina
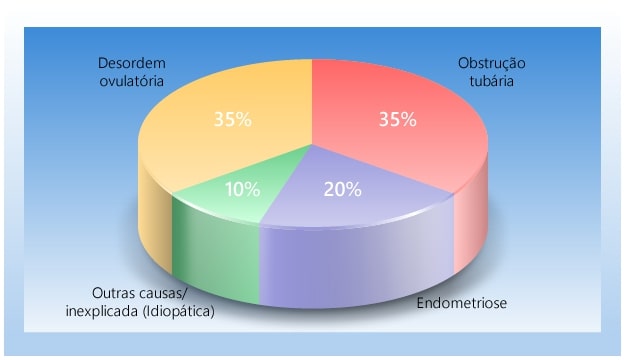
Estas podem abranger, principalmente, desordem ovulatória (35%) incluindo a idade, obstrução tubária (35%), endometriose (20%) e outras causas (10%).
I – Idade
Ao longo dos anos, as mulheres passaram a adiar a maternidade ou decidiram não ter filhos devido a fatores sociais. A fertilidade feminina começa a declinar bem rapidamente após os 35 anos de idade, já que idade e fertilidade estão inversamente relacionadas com o envelhecimento do sistema reprodutivo. Entre 10 a 15 anos que antecedem a menopausa, ocorre uma aceleração gradual de perda folicular correlacionada com o aumento dos níveis do hormônio folículo estimulante (FSH). Essas alterações refletem na qualidade e na capacidade reduzida dos folículos que estão envelhecendo juntamente com a idade da mulher, uma vez que a mulher nasce com todos os oócitos que terá durante sua vida. Outros fatores relacionados com a idade podem interferir no funcionamento reprodutivo das mulheres mais velhas, tais como diminuição da freqüência das relações sexuais, ovulação irregular, e a medida que a idade aumenta os níveis hormonais mudam e, deficiências da fase lútea, que ocorrem quando é produzido muito pouca progesterona cuja função é manter o recobrimento uterino suficiente para que ocorra a implantação. De modo geral, a idade avançada está ligada ao aumento de alguns perigos fisiológicos como principalmente a perda gestacional.
Porém, vale lembrar que como a idade dos óvulos é a mesma da mulher, com o passar dos anos, os óvulos oferecem cada vez menos chance de fertilização, de implantação e de manutenção de gravidez, além de aumentar a chance de malformações fetais como a Síndrome de Down.
II – Desordem Ovulatória
Mais de 40% das mulheres inférteis apresentam algum problema ovulatório. O ciclo ovariano é um processo tão complexo que desvios podem interromper o ciclo e impedir a ovulação. Vale lembrar que o ciclo ovariano normal está sob o controle dos hormônios da pituitária anterior: FSH e LH. A secreção desses hormônios é influenciada pelo hormônio liberador GnRH a partir do hipotálamo e pelos níveis circulantes de estrogênio e progesterona. Portanto, as desordens ovulatórias mais freqüentes são causadas pela deficiência de um desses hormônios controladores impedindo a ovulação, além de ovários ausentes, danificados ou doentes. A patologia mais freqüente que leva as desordens ovulatórias é a Síndrome de Ovários Policísticos (SOP).
III – Síndrome do Ovário Policístico (SOP)
Acredita-se que a síndrome de ovário policístico seja a causa mais importante relacionada à disfunção ovariana em mulheres em idade reprodutiva. A síndrome de ovário policístico é uma condição a qual os ovários se apresentam aumentados, com uma camada externa lisa, porém mais espessa do que o normal. Na superfície são encontrados cistos que, embora inofensivos, podem causar amenorreia ou oligomenorreia, resultando em infertilidade. Através do exame de ultra-som a síndrome de ovário policístico pode ser diagnosticada. Porém, faz-se necessária avaliação de outros critérios, como a investigação do nível de LH (hormônio luteinizante) que em casos de SOP se apresenta bastante elevado, assim como o nível de FSH se apresenta abaixo do normal, o nível de androgênios alto, principalmente a testosterona e androstenediona, além dos ovários aumentados, com multi folículos imaturos (“forma de colar”), menstruação irregular, anovulação, hirsutismo e obesidade.
Nas formas mais leves da Síndrome de Ovário Policístico, a mulher pode não apresentar anormalidade menstrual, ovulando normalmente, porém normalmente demanda de maior tempo para conceber além de apresentar maior chance de perda gestacional espontânea. Já nos casos de SOP moderada e severa, a irregularidade menstrual ou amenorreia, assim como obesidade e hirsutismo são marcadores bem definidos quando diagnosticados.
A conduta de tratamento para Síndrome de Ovário Policístico dependendo do caso pode ser simples, como uma simples perda de peso associado ao uso da metformina que é uma medicação usada na resistência à insulina. Entretanto, havendo interesse do casal em gestar o ideal é fazer uso de medicação específica hormonal através das técnicas de Reprodução Assistida.

IV – Obstrução Tubária
As tubas uterinas por serem estruturas delicadas com espessura aproximada da ponta de um lápis, podem ser facilmente obstruídas. Essa obstrução pode decorrer de um processo de cicatrização devido a alguma infecção ou cirurgia abdominal prévia, devido a adesões fibrosas ligando-as a outros tecidos (aderências), após perda gestacional, infecção pós-parto e peritonite. Porém, a principal causa de infertilidade tubária é proveniente de doença inflamatória pélvica (PID) causada por microrganismos sexualmente transmissíveis, como gonococos, clamídia ou outros patógenos ou a endometriose. A obstrução tubária impede a fertilidade natural ao impedir que os espermatozoides consigam atingir o oócito para o processo da fertilização.
V – Endometriose
Processo de proliferação do endométrio que se espalha para fora do útero, podendo implantar-se nos ovários, em outros órgãos pélvicos causando infertilidade, com possibilidade de ocasionar obstrução mecânica das trompas através de adesões pélvicas, anatomia distorcida e dano ovariano ou tubário. Além disso, tanto o processo ovulatório quanto o de captação do oócito pela tuba uterina, ambos podem ser alterados com a endometriose. Por ser um processo de proliferação desordenada do endométrio, a endometriose é classificada em quatro estágios: mínima, leve, moderada e severa, apresentando como sintoma períodos menstruais bastante difíceis, dolorosos e prolongados. No entanto, existe pouca correlação entre a severidade dos sintomas e a extensão da doença, devendo avaliar se a endometriose está de fato causando infertilidade ou se está causando sintomas, já que algumas pacientes não apresentam sintomas mais têm endometriose extensa.
O tratamento da endometriose irá depender se a paciente deseja engravidar ou não. Se o desejo for a gravidez, a melhor opção é a Reprodução Assistida, através da Fertilização in vitro.
VI – Outra Causas
Alguns problemas cervicais (canal do colo uterino) podem dificultar o processo da fertilidade. No caso de muco cervical inadequado, ele pode indicar uma estimulação de estrogênio deficiente ou um mau funcionamento das células endocervicais. A hostilidade do muco cervical que pode ser desenvolvida em decorrência de infecções vaginais ou devido a presença de anticorpos anti-espermatozoides também pode dificultar o processo da fertilidade. Neste caso, o uso de agentes antibióticos, antifúngicos pode ajudar na eliminação do problema. Vale lembrar que fatores relacionados ao estilo de vida, assim como dieta, exercícios, álcool e uso de drogas, ou até mesmo alguns medicamentos podem influenciar a fertilidade.
Causas da infertilidade masculina
O fator masculino na infertilidade conjugal é expressivo e deve ser examinado com muita atenção. Responsável isoladamente por 30% das causas de infertilidade e associado ao fator feminino em mais de 20%, o componente masculino vem mudando paradigmas.
Diversos fatores podem determinar a probabilidade dos espermatozoides de fertilizarem ou não, sendo necessário avaliar o volume seminal, o número de espermatozoides, a qualidade dos movimentos e os aspectos morfológicos, principalmente.
Embora seja necessário apenas um espermatozoide para que ocorra a fertilização, é importante a presença da enzima proveniente de muitos espermatozoides para que ocorra a rotura dos tecidos envoltos ao oócito, de forma natural, permitindo a penetração do espermatozoide no citoplasma do oócito. Diante disso, a principal causa de infertilidade masculina é a incapacidade de produzir espermatozoides saudáveis suficientes à fertilização. A azoospermia, caracterizada pela ausência completa de espermatozoides no sêmen e a oligozoospermia pela pouca produção de espermatozoides, ambas causam a infertilidade.
I – Azoospermia
Pode ocorrer devido a insuficiência testicular primária (defeitos genéticos, lesão física aos testículos), obstrução (doenças sexualmente transmissíveis que causam epididimite ou bloqueio do sistema ductal, caxumba na puberdade), vasectomia prévia (método contraceptivo) ou ainda, ausência de células germinativas.
II – Oligozoospermia
Pode ocorrer devido a disfunções hormonais, obstrução (assim como azoospermia), efeitos colaterais de tratamentos com uso de determinadas drogas, fatores ambientais (tabagismo, consumo excessivo de álcool, banhos quentes ou saunas) e infecções.
Em alguns casos, os espermatozoides apresentam má formação ou tempo de vida após a ejaculação tão curto que não conseguem chegar ao ovócito. As malformações dos espermatozoides podem ser causadas por algum bloqueio ou dano dos ductos espermáticos, normalmente decorrentes de doenças sexualmente transmissíveis, como a gonorreia. O desenvolvimento anormal dos testículos devido a desordem endócrina (hipogonadismo, doença hipotálamo-hipofisária, anormalidades cromossômicas) produz espermatozoides defeituosos os quais terão influência direta na fertilidade.
Além das causas fisiológicas, outros fatores também podem ter influência na infertilidade masculina, como a ejaculação retrógrada, a varicocele, o câncer de testículo, os testículos que não desceram, o meio ambiente, impotência e preocupações associadas à idade.